이하선 종양으로 오인된 이하선 결핵 1예
A Case of Parotid Tuberculosis Mimicking Benign Tumor of Parotid Gland
Article information
Abstract
= Abstract =
Tuberculosis of parotid gland is extremely rare, even in countries where tuberculosis is endemic. It can occur by systemic dissemination from a distant focus or as primary involvement. Because of the clinical and radiological similarity, parotid tumor and parotid inflammatory disease take priority over the tuberculosis of parotid when it comes to differential diagnosis. As a result, clinicians often fail to make a timely diagnosis of tuberculosis of parotid gland in patient with a slowly growing parotid mass. However, its treatment is primarily medical if the positive diagnosis is well established. We have recently experienced a case of tuberculosis of parotid gland that was considered as the benign tumor preoperatively, but which was confirmed as tuberculosis of parotid gland after extracapsular dissection. We report it with a review of literature.
서론
결핵균(mycobacterium tuberculosis)에 의한 감염은 괴사성 육아종성 질환으로 대부분 폐에 발생한다. 흉곽 외 감염은 전체 활동성 결핵의 약 20%정도를 차지하는데 그 중 경부 림프절은 가장 흔하게 이환 되는 부분이다. 1) 1990 년대에 항결핵 요법이 확립된 이후, 두경부 영역에서 결핵균에 의한 병변 유병률은 감소하였으나, 우리나라를 포함한 아시아권과 개발국가에서 특히 유병률이 높아 전체 림프절염의 약 30~64%까지 그 빈도가 보고되고 있다. 2)
하지만 이하선에 이환 하는 경우는 1894년 von Stubenrauch에 의해 최초 보고된 이후 전세계적으로 매우 드물게 보고되고 있다. 3) 임상적으로 천천히 자라는 종물 형태로 나타나게 되며 폐결핵의 기왕력이나 연관 증상이 없는 경우 이하선의 종양과 감별하기가 어려우며 이는 불필요한 수술로 이어진다.
저자들은 양성 종양으로 오인되었던 이하선 내 림프절 결핵 1 예를 경험하였고, 이에 대한 임상 양상 및 경과를 문헌고찰과 함께 보고하고자 한다.
증례
55 세 남자 환자로 1 주일 전부터 서서히 크기가 증가하는 양상의 우측 이하선 종괴가 발견되어 내원하였다. 종괴와 관련된 특이 병력은 없었으며, 신체 검사상 우측 이하선 미부에 약 2 cm 크기의 비교적 단단하고 가동성이 있는 무통성 종괴가 촉지되었다.
이하선 종양 의증 하에 검사를 진행하였다. 경부 전산화단층촬영상 우측 이하선 천엽에 약 21 mm 직경의, 경계가 명확하고, 일부 다방성을 보이는, 고형과 낭성이 동반된 종괴가 관찰되었다. 피막의 비후화 및 조영 증강으로 이하선 실질과 뚜렷이 구분되었고 악성을 시사하는 소견은 없었다(Fig. 1). 이하선 양성 종양 중 와르틴 종양을 가장 의심하였으며, 감염이나 염증으로 인한 국소 농양 형성도 고려하였다. 세침흡인세포 검사를 시행하였으며 다수의 조직을 포함하는 농성액이 확인되었고, 결과에서는 호중구와 조직구의 군집이 형성된 농양으로만 보고되었다. 2 주간의 항생제 치료로 염증을 조절하였으나 여전히 이하선 종양은 촉지되었으며, 세침흡인세포 검사를 재시행하였다. 그러나 두 번째 검사에서도 조직진단에 필요한 충분한 검체를 얻지 못하여 조직 병리 검사 및 치료를 병행하기 위하여 절제 생검술을 계획하였다.
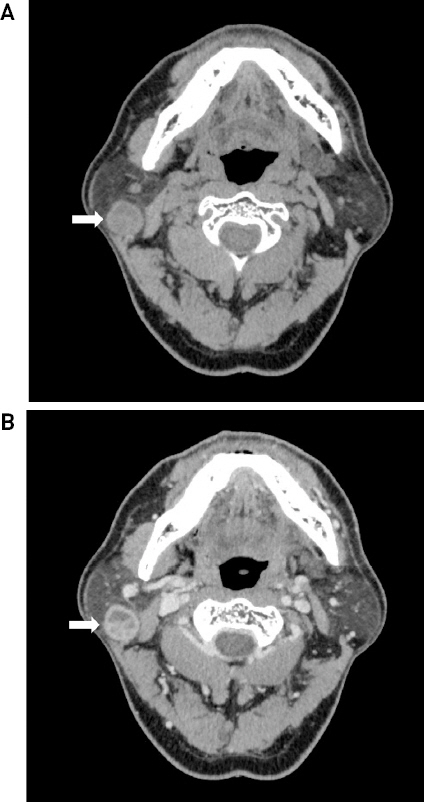
About 2.1cm sized septated cystic mass with rim enhancement in lower portion of the right parotid gland was seen. (arrow) (A : pre-enhanced, B:post-enhanced)
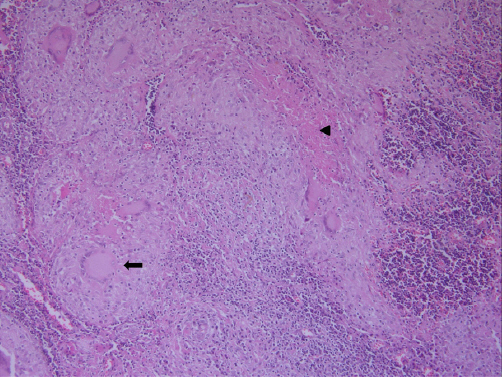
전신 마취 하에 후방접근법으로 이하선 천엽 및 종괴를 노출하였으며, 종양의 위치를 고려하여 안면신경주행 확인 없이 피막 외 절제술로 종괴를 제거하였다(Fig. 2). 종괴는 약 2.8 × 2.1 cm 크기로, 피막과 이하선 실질이 비교적 쉽게 경계 지어지며 분리되었다. 최종 조직병리결과는 육아종성 염증 및 다핵성 거대세포를 포함한 이하선 내 결핵성 림프절염으로 진단되었다(Fig. 3). 환자는 폐결핵 동반유무를 확인 위해 객담검사 및 흉부 전산화단층촬영을 시행하였으나 다른 부위에서의 결핵은 확인되지 않았으며, 검체에 대한 결핵 중합효소 연쇄 반응(polymerase chain reaction test for M. tuberculosis, TB-PCR)상 음성, 조직 배양 검사에서 결핵균 양성으로 확인되었다. 술 후 항결핵약제 9 개월간 복용하였으며, 추적검사에서 재발 및 합병증 소견 없이 완치하였다.
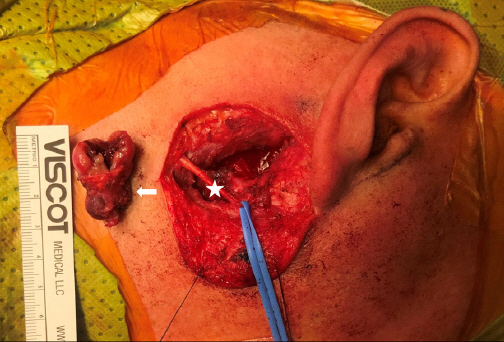
2.8×2.1 cm sized resected tumor : a small amount of pus came out from the cutting surface. (arrow:cutted tumor, star:great auricular nerve)
고찰
결핵은 우리나라에서 전염성이 가장 심각한 질환 중 하나로 우리나라는 결핵의 발생률과 사망률에 있어서 OECD 참여 국가 중에서 가장 높은 순위를 기록하고 있다. 4) 그 중 타액선 결핵은 전 연령에 걸쳐 드물게 발생하나 주로 20 대 이하의 젊은 나이에서 발병하며 남녀 비는 유사한 것으로 보고되었다. 5) 이하선 결핵은 극히 드물어 2004 년 이후 국내에서는 보고되지 않고 있다. 6) 정확한 병인은 밝혀져 있지 않으나 폐결핵의 원발 병소로부터의 혈행성 감염, 결핵에 감염된 경부 림프절에서의 상행 감염, 침샘관으로부터의 역행성 감염 등으로 알려져 있다. 7) 이하선에는 이하선 실질의 미만성 감염 및 타액선 내 림프절 감염으로 나누는데 후자가 더 흔한 것으로 알려져 있으며 이는 때때로 농양을 형성 한다. 8) 증상은 천천히 크기가 증가하는 일측성의 이하선 무통성 종창으로 주로 나타난다. 전신 증상이나 발적, 통증, 압통 등 급성 감염 증상이 없는 경우가 많아 일반적인 세균 감염 보다는 종양을 시사하는 경우가 많다. 림프절의 피막이 손상되는 경우 압통, 통증, 피부발적, 괴사가 동반되며 농양 형성, 누공, 안면신경마비가 나타나는 경우도 있다. 9)
전산화단층촬영상 주로 천엽에서 하악정맥을 따라 조영 증강되는 선형상의 결절 및 자기 공명 영상에서 T1 강조 영상에서의 저신호강도, T2 강조 영상에서의 고신호강도 및 균일 조영 증강 되는 공통적인 영상의학적 특성이 보이나, 이하선 종양의 영상의학적인 양상과 비슷한 경우가 많아 특이도는 높지 않았다. 9) 세침흡인세포 검사는 이하선 질환의 진단에 81%~100%의 민감도 및 94~100%의 특이도를 보이는 검사10)지만 결핵의 경우 육아종성 염증 소견 외에는 세포검사로 얻을 수 있는 정보가 많지 않다. 또한 다른 육아종성 질환과의 감별이 어려운 문제도 있으며 결핵성 림프절염의 특성 상 염증세포 외에는 충분한 검체를 얻지 못하는 경우가 많아 이 검사만으로 정확한 원인을 알기 힘든 경우가 대부분이다. 따라서 수술 후 병리학적인 검사로 결핵관련성을 의심하여 뒤늦게 진단되는 경우가 많다.
결핵성 림프절염은 국소적 질병이라기보다는 전신적인 질병으로 인식되고 있는 것이 일반적이며, 따라서 모든 경우에 있어서 항결핵 약물요법을 원칙으로 한다. 11) Naumann에 의하면 수술의 적응증으로 피부 이환 또는 누공, 안면 외형의 변화, 항결핵제에 반응하지 않는 저항 균주, 진단 목적으로 시행하는 경우 등을 제시하였고,12) 대부분 수술 전 진단이 어렵기에 병변 절제 후 이하선 결핵으로 진단된 경우에도 마찬가지로 항결핵약제를 사용한다. 13)
본 증례에서 원발성 결핵의 증거 및 종물 이외의 증상이 없는 환자에서 임상 양상 및 전산화단층촬영에서 양성 종양이 의심되어 두 차례 세침흡인세포 검사 시행하였으나 정확한 진단이 나오지 않아, 진단 및 치료 목적으로 절제 생검술을 시행하였다. 수술 후 조직검사 및 결핵균 배양결과에서 이하선 내 림프절 결핵으로 최종 진단되었다. 우리나라는 결핵의 발생률이 높은 국가로 양성 종물이 있는 환자에서 결핵성 림프절염이 고려된다면 노출력 및 가족력의 확인, 임상증상에 대한 세심한 문진과 흉부 X선 촬영 및 전산화단층촬영, 자기공명영상 등의 영상의학적 검사, 일회의 세침흡인세포 검사에서 확진 되지 않을 경우 반복검사 및 검체에 대한 결핵 중합효소 연쇄 반응과 결핵균에 대한 인터페론 감마, 배양을 통해 결핵의 진단률을 높일 수 있다. 대부분 항결핵제만으로 완치 가능하여 불필요한 이하선 적출술을 피할 수 있기에 임상의에게 주의를 요한다.